
Trends in de technische geneeskunde
Technische hulpmiddelen gaan steeds meer de prestaties van de geneeskunde bepalen. De belangrijkste trends gaan over medische beeldvorming, precision medicine en big data.
De technische geneeskunde, een jong vakgebied nog, zit in de lift. Technisch geneeskundigen vormen in het ziekenhuis de brug tussen artsen en steeds ingewikkelder wordende technische hulpmiddelen. Tijdens de jaarlijkse conferentie van de Nederlandse Vereniging voor Technische Geneeskunde, afgelopen vrijdag, kwamen de belangrijkste trends naar voren.
Technische geneeskunde
Een belangrijke ommezwaai die zich momenteel in de geneeskunde voltrekt, werd geschetst door keynotespreker dr. Rajiv Gupta, radioloog en coördinator van technologische innovatie in het Massachusetts General Hospital in Boston, VS: ‘Hadden we het jaren terug nog over medische technologie, inmiddels is daaruit de technische geneeskunde voorgekomen.’
Een omdraaiing van woorden, maar wel een met grote betekenis. Leverde de technologie eerst alleen de hulpmiddelen voor artsen, tegenwoordig is de vooruitgang in de geneeskunde in veel specialisaties afhankelijk geworden van nieuwe technologie.
Details op röntgenfoto’s
Gupta noemde daar verschillende voorbeelden van uit zijn eigen ziekenhuis. Daar werkt hij ten eerste met collega’s aan nieuwe röntgentechnologie, die behalve de amplitude van het signaal ook de fase benut. Dat belooft een duizend maal hoger contrast in de foto’s. Dat brengt details in beeld die op conventionele röntgenfoto’s onzichtbaar blijven.
Het duurt niet lang meer of software kan beter dan de mens een cyste van een tumor onderscheiden
Ten tweede machine learning: zijn er eenmaal haarscherpe scans gemaakt van het lichaam van de patiënt, dan gaat patroonherkenningssoftware straks helemaal zelf aan de slag. ‘Het duurt niet lang meer of die kan beter dan de mens een cyste van een tumor onderscheiden’, aldus Gupta.
Kleinere en betere diagnostiek
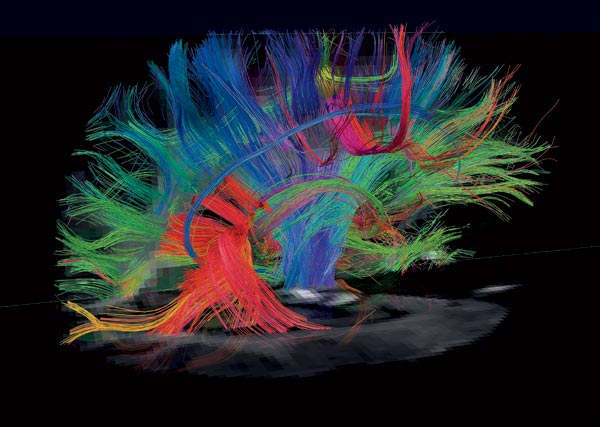
in het brein in beeld die voorheen onbekend waren. Bron:
Van Wedeen et al., Massachusetts General Hospital.
Als derde noemde radioloog Gupta de ontwikkeling van diagnostische apparaten. Die gaat twee kanten op: richting kleiner en richting beter. Echoapparaten (ultrasound), MRI- of CT-scanners worden allemaal steeds kleiner, zodat ze ook draagbaar worden voor gebruik bijvoorbeeld in de ambulance.
Tegelijkertijd rekken onderzoekers de grenzen op van wat mogelijk is. In die categorie valt de extreem sterke MRI-scanner waar collega’s van Gupta in Boston aan werken. Die meet de banen van witte materie die allerlei hersengebieden met elkaar verbinden (zie afbeelding). Gupta: ‘Het is geweldig. Met dat veel krachtigere magneetveld zie je dus echt nieuwe dingen in het brein.’
Lagere totaalkosten
Maakt al die nieuwe technologie de zorg dan niet nóg veel duurder, klonk het kritisch vanuit de zaal. Gupta denkt van niet. ‘Technologie is juist onderdeel van de oplossing.’ Veel presentaties lieten zien dat dankzij technologie ziektes eerder worden ontdekt, waardoor de behandeling eerder kan starten en meer effect kan sorteren. Fijn voor de patiënt natuurlijk, en ook met lagere totaalkosten onder de streep tot gevolg.
Satellieten kunnen vanuit de ruimte waarnemen dat een landbouwgewas ziek is, maar ik kan als chirurg de tumor op 20 cm afstand niet goed zien
In de middagsessies van de conferentie kwamen meer trends aan bod die betere resultaten voor de patiënt moeten opleveren. Verschillende sprekers gingen in op het grote probleem bij het opereren van iemand met kanker. Op scans die vooraf zijn gemaakt, is de tumor goed te zien. Maar tijdens de operatie is het voor de chirurg heel lastig om zeker te weten dat echt álle tumorcellen zijn weggesneden.
‘Satellieten kunnen vanuit de ruimte zien dat een landbouwgewas ziek is, maar ik kan als chirurg de tumor op 20 cm afstand niet goed zien’, verwoordde oncologisch chirurg prof.dr. Theo Ruers van het Antoni van Leeuwenhoek de frustratie. Daarom werkt het in kanker gespecialiseerde ziekenhuis aan een aantal routes voor verbetering. Het verst is het met de spectroscopische naald; een lichtbron die uit het teruggekaatste licht kan bepalen wat voor soort weefsel het is: tumor of gezond. De chirurg krijgt dit op een beeldscherm direct te zien.
Kunstmatige intelligentie
Misschien wel de grootste impact op de gezondheidszorg is te verwachten van kunstmatige intelligentie. Die gaat helpen bij het beter afstemmen van een behandelplan of een medicatie op de specifieke patiënt. De behandeling van een patiënt wordt nu bijna altijd nog bepaald aan de hand van de resultaten van medisch onderzoek aan grote groepen mensen, de zogeheten randomized controlled trials. Maar er zijn vele patiëntengroepen die nooit betrokken worden bij deze trials, zoals kinderen of zwangere vrouwen.
Advies voor specifieke patiënt
Daarom richt het startup-bedrijf PacMed zich op big data: uit duizenden gedocumenteerde ziektegevallen wil het nuttige informatie gaan halen die de huisarts kan helpen bij het geven van het beste advies voor een specifieke patiënt. Op dit moment is het bedrijf bezig met het doorspitten van duizenden gevallen van blaasontsteking. ‘Betekent dat op termijn niet het einde van de huisarts?’, klonk een vraag vanuit de zaal. ‘Nee dat geloven wij niet’, aldus Wouter Kroese MSc van PacMed, vervolgens bijgevallen door Rajiv Gupta: ‘Een huisarts is zo veel meer dan een beslissingnemer. De arts ziet hoe het met iemand gaat. Trouwens, soms is een blaasontsteking eenvoudigweg met medicatie te verdrijven, maar vaak is er meer aan de hand. Een ontsteking aan de nier, potentieel een ernstiger probleem, kan de arts met een klein lichamelijk onderzoek zo achterhalen.’
Lead image: De gecombineerde PET-MRI-scanner bij VUmc in Amsterdam. Bron: Philips.
Meer artikelen

Een AI-fabriek in Groningen

Gezondheid meten via zweetdruppels
Nieuwste artikelen

Een AI-fabriek in Groningen






